Сейчас уже известно, что при COVID-19 повышается риск образования тромбов. Сложно сказать, на сколько точно: исследования показывают разное, однако понятно, что эти риски нужно учитывать при лечении коронавируса. Образование тромбов может привести к инфаркту миокарда, инсульту, тромбозу глубоких вен, легочной эмболии.
«Медуза» решила объяснить, почему при новом коронавирусе возникают тромбы и как снизить риск развития осложнений, связанных с ними.
Почему при ковиде так много проблем из-за тромбов?
До конца это неясно, однако специалисты видят несколько предрасполагающих факторов, которые могут объяснить такое развитие событий при тяжелой форме коронавируса:
- повреждается ткань, выстилающая сосуды изнутри, что нарушает ток крови;
- сужаются сосуды и нарушается кровоток из-за того, что госпитализированный человек мало двигается;
- по каким-то причинам изменяется уровень некоторых компонентов крови, влияющих на образование тромбов.
Есть какие-то группы риска? Или у всех такое может быть?
Тромбы, конечно, могут появиться у всех, однако группы повышенного риска действительно есть. В первую очередь это госпитализированные пациенты и особенно те, кто лежат в отделении реанимации.
Во-первых, COVID-19 поразил их сильнее по определению. Во-вторых, в больнице люди обычно двигаются меньше, что тоже способствует образованию тромбов.
Также исследования показывают, что тромбы чаще вызывают проблемы у госпитализированных:
- людей с ожирением
- мужчин
- людей старшего возраста
- неподвижных людей
- людей, имевших или имеющих онкологические заболевания
- людей с тромбофилией
- людей с легочной эмболией или тромбозом глубоких вен в прошлом
- людей с инфарктом миокарда в прошлом или ишемической болезнью сердца либо другими сердечно-сосудистыми заболеваниями
В больницах делают что-нибудь, чтобы предотвратить тромбы?
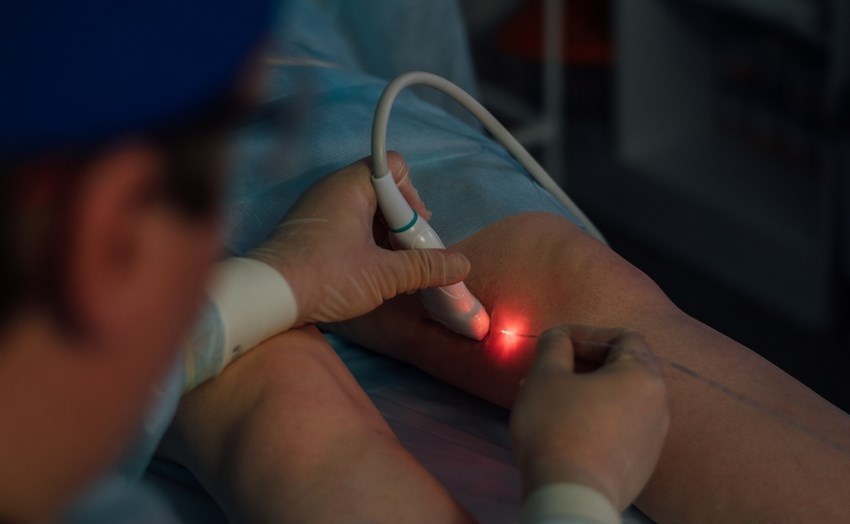
Чтобы вовремя поймать осложнение, связанное с закупоркой сосудов, некоторые врачи, в частности, проводят всем госпитализированным пациентам УЗИ вен нижних конечностей, эхокардиографию, проверяют уровень D-димера.
Но это не всегда реально сделать, и, кроме того, у специалистов нет уверенности, что, например, в зависимости от уровня D-димера нужно выбирать более или менее агрессивную терапию, направленную против образования тромбов. Поэтому преимущественно в рекомендациях таких регулярных проверок нет. Но если у человека резко ухудшилось состояние или возникли подозрительные симптомы, то врачи будут искать в том числе тромбы.
Однако, к сожалению, даже при такой профилактике тромбы продолжают приводить к проблемам - просто у меньшего числа пациентов.
Обычно в рекомендациях (в том числе в российских) пишут, что всем госпитализированным пациентам нужно назначать низкомолекулярный или нефракционированный гепарин подкожно или внутривенно. Если только нет противопоказаний (например, кровотечения или тяжелой тромбоцитопении).
У госпитализированных пациентов регулярно проверяют показатели свертываемости крови, но не для того, чтобы решить, нужен антикоагулянт или нет (его должны давать всем), а для того, в частности, чтобы не упустить какое-нибудь еще заболевание.
А если возник тромб, что делают врачи?
Они могут увеличить дозу антикоагулянтов, дать препараты, которые специально направлены на то, чтобы тромб растворился.
В крайнем случае специалисты могут провести операцию: проникнуть в сосуд и вытащить тромб. В очень редких случаях в конечности сосуды массивно поражаются тромбами, что может привести к гангрене. В этих случаях иногда (но далеко не всегда) ампутация оказывается единственным выходом.
После выписки можно успокоиться?
В определенных случаях использовать гепарин (либо некоторые другие антикоагулянты) советуют даже после выписки. Как долго необходимо применять эти препараты, неясно.
По некоторым рекомендациям, от двух до четырех недель - в зависимости от индивидуального уровня риска. Например, если у человека когда-то был тромбоз глубоких вен, то его риск считается повышенным.
К сожалению, такие препараты сейчас сложно найти в аптеках. Предположительно, это связано с ажиотажем вокруг антикоагулянтов и самолечением. Другими словами, лучше все же покупать их, когда они точно показаны врачом.
Почему бы просто не назначать эти препараты всем, раз такие риски?
Проблема в том, что антикоагулянты, как и любые другие лекарства, могут вызвать нежелательные реакции. Самая главная из них - кровотечение. Поэтому при назначении этих лекарств нужно оценить баланс риска и пользы.
При назначении этих препаратов врачу также нужно будет учесть риск взаимодействия антикоагулянтов с теми лекарствами, которые человек уже принимает. Если этого не сделать, могут развиться нежелательные реакции. И это еще один аргумент против их использования без дополнительных консультаций.
Вдруг форма COVID-19 легкая, госпитализация не нужна, но предрасположенность к образованию тромбов есть. Что делать?
Пациентам, которые лечатся от коронавируса дома, тоже могут назначить эти препараты, но в редких случаях. Например, если у человека раньше был тромбоз глубоких вен, у него недавно была операция или травма, он все время лежит или у него есть ожирение. В любом случае решение принимает врач.
К сожалению, тестов, которые бы надежно предсказывали, что пациенту, не нуждающемуся в госпитализации, нужны антикоагулянты, нет. Поэтому никакие специальные исследования не рекомендуются. Тут важнее следить за своим самочувствием.
Как именно следить?
Нужно пить достаточно жидкости (не алкоголя), больше двигаться и наблюдать за симптомами. Если нога (обычно одна) отекла, болит, покраснела или на ощупь очень теплая, то это может быть тромбоз глубоких вен. Нужно быстрее обратиться к врачу. Однако стоит отметить, что в большинстве случаев человек даже не узнает, что у него были какие-то проблемы - все проходит само.
При легочной эмболии может не быть симптомов, а может возникнуть одышка, боль в груди и кровохарканье. Они же бывают и при COVID-19, так что это в любом случае повод вызвать врача.
Все это важно не только при заболевании коронавирусом, но и в целом полезно в жизни.
Есть ли какие-то обследования, которые нужно периодически проходить вне зависимости от ковида, чтобы не пропустить образование тромбов?
Можно сказать, такие исследования есть. Однако вопреки распространенному мнению, это не УЗИ чего бы то ни было и не уровень D-димера.
Полный список исследований зависит от индивидуальных рисков. Но обычно рекомендуется:
- Раз в пять лет сдавать анализ на липидный профиль (уровень холестерина) - мужчинам с 35 лет, женщинам с 45 лет. Это поможет снизить риск развития атеросклероза или держать его под контролем. Соответственно, риск сердечно-сосудистых заболеваний будет ниже.
- Измерять артериальное давление. Как минимум раз в пять лет.
- Следить за индексом массы тела.
- Возможно, проверять уровень сахара в крови. Пока нет единого мнения, как часто и кому это делать. Стоит обсудить с врачом, не повышен ли у вас риск развития сахарного диабета, и действовать в зависимости от этого. Или после 40 лет проверяться раз в три года.
И, конечно, для здоровья сердечно-сосудистой системы полезно не курить, быть физически активным, а также следить за рационом, в том числе за уровнем соли в нем.
Читайте нас в Telegram, Facebook, Instagram, Viber, Яндекс.Дзен и OK.
Свои вопросы, сообщения, видео и фото присылайте на Viber, Telegram, Whatsapp, Imo по номеру +992 93 792 42 45.









Их всего 0,001%: Краткий визуальный анализ самых богатых людей мира
Салом алейкум, Таджикистан! Анонсы событий, день в истории, прогноз погоды на 11 января 2026 года
Варзобская ГЭС – первая промышленная электростанция Таджикистана
Что год 2026-й нам готовит: каким будет новый сезон в спорте
Рекордный снегопад в Москве: такого не было полвека
От курутоба Гиссара до форели Варзоба. Как в Таджикистане организовать кулинарный туризм?
«Дюна», «Нарния» и «Голодные игры: Рассвет жатвы»: Самые ожидаемые фильмы 2026 года
В Таджикистане открылось трансферное окно: первые потери лидеров
Кого критиковал Эмомали Рахмон в 2025 году?
Трамп объявил о планах проведения сухопутной операции США против наркокартелей Мексики
Все новости
Авторизуйтесь, пожалуйста
Saadikhon18 ноября, 2020 14:18
А после перенесённого в лёгкой или средней форме ковид-19, через какое время можно вернуться к физически активной жизни, бегать, заниматься спортом?